Predikce počtu léčených pacientů s kolorektálním karcinomem (C18-C21) v ČR
L. Dušek, R. Vyzula, J. Abrahámová, J. Fínek, L. Petruželka, J. Vorlíček, O. Májek, J. Koptíková, T. Pavlík, J. Mužík
1. Metodika predikce
Cílem projektu je poskytnout informační základ pro racionální diskuzi o nákladech protinádorové terapie a o počtech léčených pacientů. Zpráva je shrnutím predikcí počtu pacientů pro rok 2012. Konkrétními výstupy projektu jsou následující materiály (vždy pro vybrané modelové diagnózy):
- audit populačních dat Národního onkologického registru a definice referenčního souboru
- odhady incidence pro rok 2012 a počty nově diagnostikovaných pacientů, kteří budou protinádorově léčeni v primární terapii
- odhady prevalence dle různých stadií onemocnění k roku 2012 a odhady počtu pacientů, kteří prodělají relaps/progresi nádorového onemocnění a budou léčeni v roce 2012
- metodické standardy a referenční data, která umožní další rozvíjení provedených analýz (jiné diagnózy, jiná léčiva, další modality protinádorové terapie, regionální analýzy aj.).
1.1. Zdrojová data
K analýzám byla použita pouze validní populační data, oficiálně získaná od zákonem určených správců. Data byla analyzována v anonymizované podobě, tedy bez přímých i nepřímých identifikátorů konkrétní osoby, pacienta. Konkrétně jde o následující zdroje:
- Národní onkologický registr ČR
- Demografická data populace ČR a registr zemřelých
- Expertní odhady zaměřené na hodnoty, které není možné z populačních dat věrohodně získat: pravděpodobnost diseminovaných relapsů u různých stadií onemocnění v různou dobu od ukončení primární terapie a pravděpodobnost absolvování různých linií léčby u metastatických onemocnění.
1.2. Definice referenčního souboru dat pro klinická hodnocení a analýzu nákladů
Korektní definice referenčních dat je základem věrohodnosti analýz, což je zvláště významné u prediktivních modelů. Chceme-li definovat populační rámec pro hodnocení výsledků a nákladů péče, musíme z populačních registrů čerpat údaje s jistým omezením:
- Data musí být aktuální a musí reflektovat současnou situaci českého zdravotnictví. Historické trendy mohou být velmi zavádějící. Zásadní jsou údaje od pacientů, kteří skutečně prošli zdravotnickým zařízením a byli léčeni. Počty pacientů diagnostikovaných např. při pitvě sice mají epidemiologický význam, ale hodnocení nákladů nijak neovlivňují.
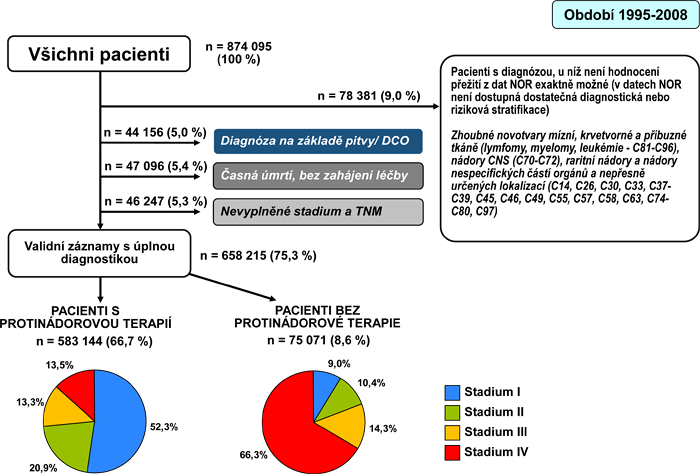
Této analýze jsme podrobili Národní onkologický registr ČR. Z důvodu aktuálnosti jsme rozsah analyzovaných dat omezili na období 1995–2005, kdy v databázi NOR můžeme pracovat s validními záznamy podle novějších verzí klasifikace TNM. Data z tohoto období představují dostatečně velký vzorek pro populační analýzy (Obr. 1). Velmi podstatné je vyčlenění záznamů o pacientech s nedokončenou diagnostikou v důsledku odmítnutí léčby, komplikací nebo časného úmrtí, neboť tyto záznamy by zkreslovaly analýzy o nákladech na protinádorovou terapii. Ve shodě s literaturou byla použita hranice časného úmrtí do 1 měsíce od diagnózy.
Výsledkem auditu dostupných populačních dat je tedy referenční soubor kvalitních a věrohodných záznamů, které zachycují léčbu a výsledky léčby u pacientů s řádně dokončenou diagnostikou. Jak dokumentuje obr. 1, i následná separace protinádorově léčených a neléčených pacientů ještě stále poskytuje dostatečně velký vzorek pro populační analýzy.
Obrázek 1. Navržená cesta k referenčnímu souboru populačních dat pro hodnocení výsledků a nákladů péče (Národní onkologický registr ČR, 1995–2008)
1.3. Stručný metodický popis provedených výpočtů
Máme-li k dispozici referenční soubor dat, můžeme jej využít pro odhady dalších komponent nezbytných pro analýzy výsledků a nákladů léčebné péče. Smyslem těchto výpočtů je dospět ke spolehlivému odhadu počtu pacientů žijících v daném období a vyžadujících protinádorovou terapii. Podle podílu klinických stadií u žijících pacientů lze následně při znalosti možných scénářů léčby odhadnout i očekávané náklady. Jelikož u populačních registrů dostáváme data vždy s jistým zpožděním, jsou níže vyjmenované odhady prováděny prospektivně:
- Odhady incidence a mortality. Odhady byly provedeny jednak pro celková data a jednak odděleně pro klinická stadia. Metodika vychází z epidemiologických trendů za známé období a koriguje je s ohledem na pravděpodobné demografické změny populace. Byl použit Poissonův regresní model s odhady doplněnými intervaly spolehlivosti.
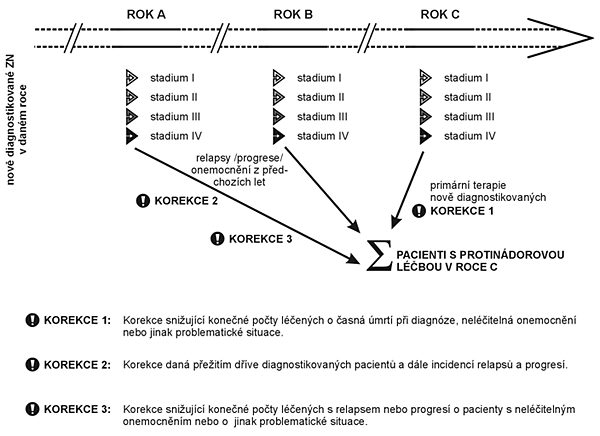
- Odhad prevalence pacientů s protinádorovou terapií. Prospektivní odhad prevalence kombinuje odhady počtu nově diagnostikovaných pacientů v budoucích letech a pravděpodobnost x-letého přežití u pacientů diagnostikovaných v předchozích letech. Jde tedy o vícesložkový odhad, který kombinuje regresní odhady incidence a analýzy x-letého přežití s tím, že pouze určitá část pacientů diagnostikovaných (a léčených) v minulých letech přežije do hodnoceného roku (celková prevalence) a dále pouze určitá část z nich prodělá relaps nebo progresi onemocnění, a je tedy v daném roce opět protinádorově léčena (viz též obrázek 2).
- Odhad x-letého přežití onkologicky nemocných pacientů. Vzhledem k výrazným časovým změnám v dosahovaném přežití onkologických pacientů od roku 1977 do roku 2008 byl pro výpočet x-letého přežití použit postup založený na principu tzv. pohyblivého časového okna (anglicky „moving window“). Jedná se o postupný odhad x-letého přežití analýzou kohort definovaných 5letým časovým intervalem, který obsahuje rok diagnózy vzdálené x-1 a x let od roku 2008, tedy pacienti diagnostikovaní v letech 2004–2008 budou přispívat k odhadu 1letého až 5letého přežití, pacienti diagnostikovaní v letech 2003–2007 budou přispívat k odhadu 2letého až 6letého přežití, atd. Šířka intervalu definujícího jednu kohortu byla stanovena na 5 let, neboť se jedná o standardní šířku využívanou při populační analýze přežití (Berrino a kol., 2007).
- Odhad četnosti (pravděpodobnosti) relapsu nebo progrese nádorového onemocnění v daném roce. Velmi podstatný parametr, nezbytný pro odhad počtu pacientů léčených pro relaps nebo progresi základního onemocnění. Při konstrukci těchto odhadů byla využita data o mortalitě na zhoubné nádory z NOR a z registru zemřelých. (přesné datum a příčina úmrtí). Ze záznamů o smrti pacienta z důvodu základního onkologického onemocnění lze odvodit četnost relapsů, a tedy i pravděpodobnost jejich nastání do 1., 2., .... x. roku od primární diagnózy. Jelikož právě tyto „poslední“ relapsy (u pokročilých klinických stadií se jedná o progrese) vedou k diseminovanému a léčebně velmi nákladnému onemocnění, jde o odhad relevantní právě pro hodnocení nákladů. Populační odhady byly nezávisle ověřeny pomocí odhadů provedených vybranou skupinou klinických expertů.
Opakované provádění těchto prediktivních odhadů odhalil u pravděpodobnosti nastání relapsu v x. roce od diagnózy silný časový trend. Odhad této pravděpodobnosti je tedy počítán pouze z posledních pěti let, kdy jsou takové údaje dostupné. Např. údaj o jednoleté pravděpodobnosti relapsu (tj. pravděpodobnost nastání diseminovaného relapsu v roce následujícím bezprostředně po diagnóze onemocnění) je počítán z údajů pacientů diagnostikovaných postupně v letech 2003–2007 (kteří relabují postupně v letech 2004–2008), nikoliv z údajů pacientů diagnostikovaných před rokem 2003. Tento početní přístup poskytuje relevantnější a časově aktuálnější údaje.
Obrázek 2. Vícesložkový populační odhad počtu pacientů s protinádorovou terapií v daném roce
1.4. Analýza rizik a pravděpodobnost zkreslení
Veškeré níže uvedené odhady jsou odvozené z populačních epidemiologických dat. Z této skutečnosti plyne i jistá neurčitost a bodové odhady byly tedy doplněny 90% intervalem spolehlivosti. Každý jednotlivý bodový odhad musí být interpretován neoddělitelně od těchto pravděpodobnostních limitů, které vyjadřují jeho statistickou spolehlivost a zabrání případným zkreslením. Přesnost predikcí na úrovni regionů může být u některých méně častých diagnóz a klinických stadií snížena v důsledku malé velikostí vzorku. I přes tento fakt byly predikce dělány na všech pod-souborech striktně stejnou metodikou a regionální odhady jsou tedy kalkulovány tak, že se v celkovém součtu shodují s populačními odhady.
2. Epidemiologické odhady: všechny zhoubné nádory včetně dalších primárních nádorů u stejného pacienta
2.1. Prediktivní odhady celkové incidence v roce 2012
Při predikcích jsou uvažovány veškeré zhoubné nádory hlášené do databáze NOR. Všechny odhady jsou doplněny 90% intervalem spolehlivosti (v závorkách).
|
Klinické stadium |
Incidence v roce 2008 |
Predikce incidence pro rok 2012 |
|---|---|---|
|
Stadium I |
1 637 |
1815 (1634; 1995) |
|
Stadium II |
2 045 |
2012 (1845; 2179) |
|
Stadium III |
1 785 |
2144 (1977; 2309) |
|
Stadium IV |
2 013 |
2114 (1964; 2262) |
|
Stadium neznámo z objektivních důvodů1 |
490 |
487 (351; 624) |
|
Stadium neznámo bez udání důvodu1 |
136 |
137 (99; 177) |
|
CELKEM |
8 106 |
8709 (7870; 9546) |
1 Objektivními důvody pro neuvedení stadia onemocnění jsou nálezy DCO nebo při pitvě, velmi časná úmrtí pacienta, nemocní neléčeni pro kontraindikace onkologické léčby, odmítnutí léčby pacientem. Není-li neuvedení stadia vysvětleno, je záznam považován za chybně neúplný. Záznamy bez uvedeného stadia nejsou dále započítávány do očekávaného počtu pacientů s protinádorovou léčbou.
2.2. Predikce počtu léčených pacientů s kolorektálním karcinomem v roce 2012
|
Klinické stadium |
Primárně léčení pacienti |
Pravděpodobné relapsy onemocnění z předchozích let |
|---|---|---|
|
I |
1662 (1496; 1827) |
1856 (1696; 2017) |
|
II |
1919 (1760; 2077) |
|
|
III |
2043 (1883; 2199) |
|
|
IV |
1450 (1347; 1552) |
|
|
CELKEM |
8930 (8182; 9672) |
|
3. Literatura
- Agresti A. (2002): Categorical data analysis, Wiley-interscience
- Brenner H., Arndt V.: Long-term survival rates of patients with prostate cancer in the prostate-specific antigen screening era: population-based estimates for the year 2000 by period analysis. J. Clin. Oncol., 23(3), 441–447, 2005.
- Berrino F., DeAngelis R., Sant M. et al.: Survival for eight major cancers and all cancers combined for European adults diagnosed in 1995-99: results of the EUROCARE-4 study. Lancet Oncology, published online in August 21, 2007: http://oncology.thelancet.com.
- Cantor A.B. (2001): Projecting the standart error of the Kaplan-Meier estimator, Statistics in medicine, 20: 2091-2097
- Capocaccia R., De Angelis R. (1997): Estimating the completeness of prevalence based on cancer registry data, Statistics in medicine, 16: 425-440
- Capocaccia R. et al. (2002): Measuring prevalence in Europe: the EUROPREVAL project, Annals of Oncology, 13: 831-839
- Dickman P., Hakulinen T. (2003): Population-based cancer survival analysis, draft, http://www.pauldickman.com/teaching/tampere2004/book_draft.pdf
- dos Santos Silva I. Cancer Epidemiology: Principles and Methods. International Agency for Research on Cancer: Lyon, 1999.
- Dušek L., Žaloudík J. (Eds.): Hodnocení zdravotnických technologií v onkologii. Klinická onkologie 17 – Supplement 2004, 104 s. ISSN 0862 – 495 X.
- Dušek L., Žaloudík J., Indrák K. (Eds): Informační zázemí pro využití onkologických populačních dat v ČR. Zvláštní vydání časopisu Klinická onkologie, ISSN 0862-495X, 2007, v tisku
- Dyba T., Hakulinen T. (2000): Comparison of differenet approaches to incidence prediction based on simple interpolation techniques, Statistics in medicine, 19: 1741-1752
- Gail M.H., Kesser L., Midthune D., Scoppa S. (1999): Two approaches for estimation disease prevalence from Population-based registries of incidence and total mortality, Biometrics, 55: 1137-1144
- Hakulinen T., Dyba T. (1994): Precision of incidence predictions based on Poisson distributed observations, Statistics in medicine, 13: 1513-1523
- Chambers J.M. , Hastie T.J. (eds.) (1991): Statistical models in S, Chapman& Hall/CRC
- Lutz et al. (2003): Cancer prevalence in Central Europe: the EUROPREVAL study, Annals of Oncology, 14: 313-322.
- Mariotto A.B., Yabroff K.R., Feuer E., De Angelis R., Brown M. (2006): Projectiong the number of patients with colorectal carcinoma by phase of care in US: 2000-2020, Cancer causes control, 17: 1215-1226.
- Mariotto A. Waren J.L., Knopf K.B., Feuer E.J. (2003): The prevalence of patients with colorectal carcinoma under care in the U.S., Cancer, 98: 1253-1261
- Møller B., Weedon-Fekjæer H., Haldorsen T. (2005).: Empirical evaluation of prediction intervals for cancer incidence. BMC Medical Reasearch Methodology. 5:21 http://www.biomedcentral.com/1471-2288/5/21
- Pohar M., Stare J. (2006): Relative survival analysis in R, Computer mwthods and programs in biomedicine, 81: 272-278
- Verdecchia A., De Angelis Giovanni, Capocaccia R. (2002): Estimation and projection of cancer prevalence from cancer registry data. Statistics in medicine, 21: 3511-3526
Poslední aktualizace: 27.2.2012


